Гиперпролактинемия.
Гиперпролактинемия (повышение уровня пролактина в сыворотке крови), подразделяется на физиологическую (при беременности, лактации, у новорожденных), бессимптомную (биохимическую) и патологическую.
Причины гиперпролактинемии.
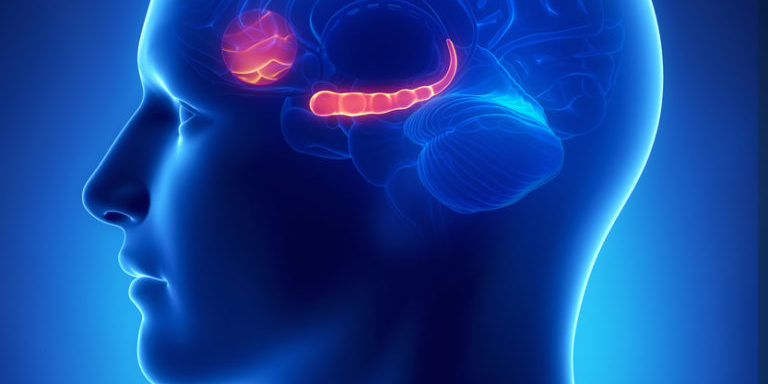
- Одной из причин гиперпролактинемии является первичное развитие в гипофизе опухоли (аденомы), которая возникает вследствие соматической мутации; конкретная мутация до настоящего времени не идентифицирована.
- Этиология идиопатической гиперпролактинемии, при которой отсутствуют аденома гипофиза и другие видимые причины повышения уровня пролактина, неизвестна.
- Причиной развития гиперпролактинемии, в сочетании с другими гипоталамо-гипофизарными заболеваниями, как правило, является нарушение анатомических взаимоотношений гипофиза и гипоталамуса. В результате этого происходит сдавливание ножки гипофиза, нарушается поступление в него из гипоталамуса дофамина, который снижает продукцию пролактина. Любые факторы, приводящие к снижению продукции дофамина, начиная от приема ряда медикаментов, заканчивая многими соматическими и эндокринными заболеваниями, могут обусловить развитие гиперпролак-тинемии. Так, например, хронический дефицит гормонов щитовидной железы приводит к повышению уровня гормона пролактина.
Гормон пролактин находится в крови в нескольких формах. Условно их обозначают так:
- большой пролактин или макропролактин
- малый пролактин или микропролактин
- гликозилированная форма
Биологические эффекты у каждой формы свои. Какие-то менее активны, какие-то более. Наиболее активным считается микропролактин, потому что именно эта форма больше всего имеет родство к рецептору.
Если вы не знаете, то мы немного поясним. Каждый гормон, чтобы оказать свое биологическое действие, сначала связывается с рецептором на поверхности клетки. Конфигурация гормона подходит к рецептору, как ключик к замку. У каждого гормона — свой рецептор, т.е. свой замок.
Пролактин с большой молекулярной массой — макропролактин, не обладает биологической активностью. Микропролактин, благодаря своим малым размерам, имеет большую степень проходимости к рецепторам, следовательно, оказывает более сильное воздействие.
Макропролактинемия не сопровождается явной симптоматикой, не требует лечения и обычно выявляется случайно (бессимптомная, биохимическая гиперпролактинемия).
Патогенез
Избыточная секреция пролактина блокирует циклическое выделение гонадотропин-рилизинг-гормона, что приводит, в свою очередь, к снижению цикличности выделения ЛГ- и ФСГ-гормонов, гипоэстрогении и ановуляции.
Ряд симптомов при повышении уровня пролактина, обусловлен его экстрагенитальным действием:
- увеличение конверсии (перехода) углеводов в жиры способствует ожирению;
- высокийуровеньпролактинавызываетнарушение метаболизма надпочечниковых андрогенов — дегидроэпиандростерона и дегидроэпиандростерон-сульфата, что ведет к развитию «мягкой» гиперандрогении (гирсутизм, акне -у 40% больных);
- гиперпролактинемия способствует формированию синдрома остеопении, влияя на обмен витамина D, что усугубляется дефицитом эстрогенов;
- пролактин вызывает лактацию и понижает либидо;
- при длительно существующей гиперпролактинемии, возможно формирование вторичного синдрома поликистозных яичников с повышением уровня яичниковых андрогенов.
Эпидемиология
Пролактинома является наиболее частой функционирующей аденомой гипофиза. Микропролактиномы встречаются в несколько раз чаще, чем макропролактиномы, при этом в большей степени у женщин. Макропролактиномы встречаются с одинаковой частотой у лиц обоего пола. Суммарно, патологическая и биохимическая гиперпролактинемия встречается в 1 случае на 500 человек взрослого населения. Гиперпролактинемия обнаруживается примерно у 8 % женщин с олигоменореей. Средний возраст женщин при дебюте заболевания — 25-30 лет, мужчин — 45-50 лет.
Клиническая картина вариабельная.
Может наблюдаться:
- бессимптомное течение (даже в случае значительного повышения уровня пролактина);
- или с выраженной симптоматикой: аменорея (отсутствие месячных), галакторея (процесс выделения из одной иди двух грудных желез молозива, молока или молокоподобной жидкости), бесплодие.
Повышенный уровень гормона при лактации оказывает ановуляторное действие на яичники, что может снизить вероятность беременности при кормлении ребенка грудью. Поэтому, если перерыв между кормлениями составляет меньше 4 часов, вероятность наступления беременности минимальна. Если перерыв между кормлениями больше, то шансы забеременеть возрастают.
Диагностика.
Однократное обнаружение в крови повышенного уровня про-лактина еще не позволяет установить диагноз.
В связи с тем, что секреция ПРЛ подчиняется циркадным суточным ритмам (максимальная выработка гормона отмечается во время ночного сна, минимальная — в утреннее время), и меняется в зависимости от фазы менструального цикла (повышение уровня в периовуляторный период и в лютеиновую фазу), забор крови следует проводить в начале первой фазы менструального цикла, в 8–9 часов утра.
При выявлении умеренной гиперпролактинемии целесообразно проведение троекратных исследований гормона. Сам по себе уровень пролактина может косвенно свидетельствовать о причине гиперпролактинемии. Так, при уровне пролактина более 3000 мЕд/л, как правило, имеет место аденома гипофиза. При идиопатической и медикаментозной гиперпролактинемии он существенно ниже. Независимо от этиологических признаков, которые приводят к повышению пролактина в крови, важно уточнять, какая его фракция превалирует.
Если макропролактин повышен, а микропролактин имеет нормальные показатели, то о патологии говорят редко. К тому же, это повышение не вызывает объективной симптоматической картины. Это обусловлено слабой гормональной активностью макропролактина. В случае повышения биологически активного микропролактина (мономерный пролактин, биоактивный пролактин), проявляются и прогрессируют все клинические признаки патологического состояния.
Для определения доли макропролактина с общего количества концентрации пролактина в крови, проводиться специальная методика – реакция осаждения иммунных комплексов полиэтиленгликоля (ПЭГ).
Эта методика определяет уровень микропролактина (мономерного). Пост-ПЭГ определяется в момент выпадения в осадок макропролактина, а микропролактин остается. Когда микропролактина остается менее 40 % от исходного, можно считать, что имеется значимое количество — макропролактина (он как раз отсеялся при выполнении данной методики).
Это хороший вариант, можно сказать, вариант нормы, т.к. имеется повышение биологически неактивного пролактина.
Если же микропролактина больше 60 %, то считается, что в крови нет значимого количества биологически неактивной фракции гормона. Это плохой вариант, так как преобладает микропролактин (биологически активный). Если определяется промежуточный результат (40-60 %), необходимо перепроверить кровь еще раз через некоторое время.
Для исключения симптоматических форм гиперпролактинемии необходимо исследовать функциональное состояние щитовидной железы, исключить синдром поликистозных яичников, нервно-рефлекторные и медикаментозные влияния.
При гиперпролактинемии, с целью визуализации аденомы, необходимо выполнить МРТ головного мозга. В связи с более частым выявлением аденом на МРТ, разной клинической значимостью, более точной топической диагностикой их делят на микроаденомы (диаметр аденомы до 10 мм) и макроаденомы (диаметр более 10 мм).
Лечение.
Медикаментозная терапия агонистами дофамина показана при микро — и макропролактиномах, а также при идиопатической (когда причина неизвестна) гиперпролактинемии. Стимулируя дофаминергические рецепторы в гипофизе, эти препараты блокируют синтез и выделение пролактина, подавляют рост пролактинсекретирующих аденом гипофиза.
Нормализация секреции пролактина у большинства больных приводит к восстановлению циклической активности гипоталамуса, повышению продукции гонадотропных гормонов, восстановлению двухфазного менструального цикла. Кроме того, происходит значительное уменьшение размера истинных пролактином, в связи с этим медикаментозная терапия эффективна и при макропролактиномах, которые могут сопровождаться хиазмальным синдромом (выпадение полей зрения) и другой неврологической симптоматикой.
Используют две группы агонистов дофаминовых рецепторов (АДР)
- препараты бромокриптина (применяют, начиная с 1,25 мг 1-3 раза в день во время еды: побочные явления (тошнота, гипотензия, запор, обычно кратковременны и исчезают при уменьшении дозы);
- препараты каберголина (принимают, начиная с 0,25-2 мг 1-2 раза в неделю; имеют меньше побочных эффектов; вызывают значительно более длительное и эффективное подавление продукции пролактина; при необходимости дозировка может быть увеличена до 4,0 мг и более).
При идиопатической гиперпролактинемии, при котором отсутствуют аденома гипофиза и другие видимые причины повышения уровня пролактина, можно использовать гомеопатические препараты, например – мастодинон.
Мастодинон — это комплексное гомеопатическое средство, под влиянием компонентов которого отмечается снижение концентрации пролактина в крови. В его состав входит 6 растительных компонентов: витекса священного, васелистниковидного стеблелиста, цикломена европейского, чилибухи игнации, ириса разноцветного, тигровой лилии. Выпускается Мастодинон в виде таблеток для рассасывания и капель для приема внутрь. Применяется по 1 драже 2 раза в сутки внутрь или по 30 капель 2 раза в сутки.
Принимать препарат нужно за 20 минут до или 40 минут после еды. Лечение продолжают в течение как минимум 3 месяцев. Значительное улучшение состояния отмечается через 6 недель регулярного приема таблеток или капель. В случае рецидива заболевания после завершения курса лечения, следует проконсультироваться со своим врачом.
Хирургическое лечение показано при макропролактиномах, устойчивых к агонистам дофаминовых рецепторов (АДР).
При выявлении феномена макропролактинемии, дозировка АДР должна рассчитываться по уровню мономерного, биологически активного пролактина. В период подбора оптимальной дозы препарата уровень ПРЛ должен измеряться ежемесячно, а после достижения нормальных значений
— 1 раз в 3–6 месяцев. Оптимальной считается доза препарата, позволяющая, наряду с контролем размеров опухоли и уровня ПРЛ, ликвидировать клинические проявления гипогонадизма.
- большинства пациентов, получающих медикаментозную терапию в общепринятых дозах, достигается нормализация уровня ПРЛ и сокращение размеров аденомы. Для оценки степени ремиссии заболевания возможна плановая отмена АДР сроком на 1–2 месяца 1 раз в 2 года под контролем уровня ПРЛ и клинической симптоматики. В большинстве случаев медикаментозная терапия пролактином назначается на длительный срок до 2 и более лет.
Прогноз
При истинных микро- и макропролактиномах терапия дофаминомиметиками эффективна, в подавляющем большинстве случаев, как в плане уменьшения размеров опухоли, так и в плане нормализации уровня пролактина и фертильности. Длительные (более 5 лет) ремиссии, после прекращения лечения, наблюдаются у 5—10 % больных. После наступления менопаузы самопроизвольная ремиссия гиперпролактинемии наступает у 1/3 пациенток. Нередко ремиссия развивается после родов.
Это интересно знать.
Важно учитывать, что на уровень гормона в крови влияет прием различных лекарственных препаратов и веществ (антидепрессантов, антигипертензивных, желудочно-кишечных препаратов и др.); пиво – также повышает концентрацию пролактина в крови.